大腸がんの再発転移についての詳細解説
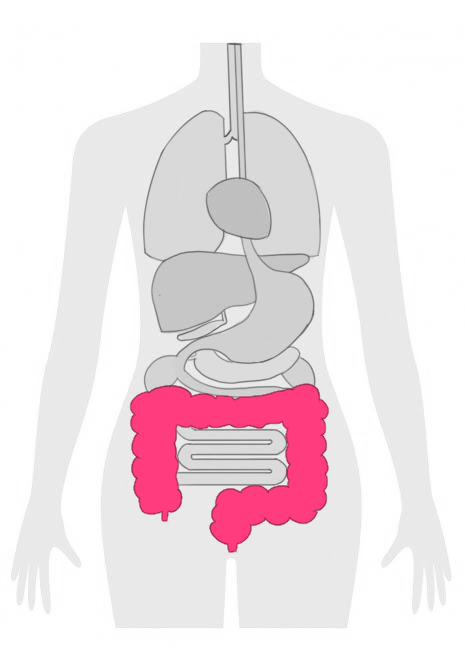
大腸がんは、大腸(結腸および直腸)の内壁の粘膜細胞が異常増殖することで発生する悪性腫瘍です。
日本では年間約15万人が新たに診断され、がんによる死亡原因の上位に位置します。
再発転移とは、初回治療後にがんが同じ部位や他の臓器に再び現れる状態であり、患者様の予後を大きく左右します。
この記事では、大腸がんの再発転移の原因、症状、診断、治療選択肢について解説します。
また、当院が提供する光免疫療法の特徴と優位性についても詳述します。
再発転移の原因
大腸がんの再発転移は、初回治療でがん細胞を完全に除去できなかった場合に発生します。
主な原因は以下の通りです。
●初回治療の限界:
・手術:腫瘍の切除が不完全で、微小ながん細胞が残存。
・化学療法:抗がん剤が薬剤耐性がん細胞を死滅させられない。KRAS変異陽性症例では耐性リスクが高い。
・放射線療法:直腸がんの局所制御が不十分で、骨盤内再発が発生。
●がんの生物学的特性:
・進行度(ステージ):ステージⅢ(リンパ節転移)やⅣ(遠隔転移)では、初診時に微小転移が存在する可能性が高い。
・リンパ節/血管侵襲:がん細胞がリンパ管や血管に侵入し、血流を介して肝臓、肺、骨に転移。
・遺伝子変異:KRAS、NRAS、BRAF変異やMSI-H(マイクロサテライト不安定性高値)は、転移リスクと治療抵抗性を高める。
●患者要因:
・免疫力低下:免疫監視機能の低下により、残存がん細胞が増殖する。
・生活習慣:喫煙、過度な飲酒、肥満、高脂肪食は再発リスクを増加する。
・治療中断:化学療法やフォローアップの不遵守が再発を助長。
●統計的リスク(ステージ別):
・ステージⅠ:再発率5~10%、転移はまれ。
・ステージⅡ:再発率15~20%、主に局所再発。
・ステージⅢ:再発率30~40%、リンパ節や遠隔転移。
・ステージⅣ:初診時に転移が存在、治療後も70~80%で進行する。
再発転移の症状
再発転移の症状は、転移先の臓器や病変の大きさに依存し、初期は無症状のことも多いです。
以下に、主要な転移部位と症状を詳述します。
●肝臓転移(50%で発生):
・症状:右上腹部痛、黄疸、食欲不振、体重減少、倦怠感。
・特徴:門脈を介した血行性転移。CEA(癌胎児性抗原)上昇が早期指標となる。
●肺転移(20~30%):
・症状:持続性咳、血痰、息切れ、胸痛。
・特徴:多発結節を形成。CTで1cm未満の結節として検出。
●骨転移(5~10%):
・症状:骨痛(背中、骨盤)、病的骨折、高カルシウム血症。
・特徴:脊椎や骨盤に好発。PET-CTで高感度に診断。
●脳転移(2~5%):
・症状:頭痛、めまい、視力障害、運動麻痺、意識障害、けいれん。
・特徴:予後不良。MRIで多発病変を確認。
●腹膜播種(10~15%):
・症状:腹部膨満、腸閉塞、腹水、消化器症状。
・特徴:腹腔内にがん細胞が散布。治療抵抗性で予後不良(生存期間12~18ヶ月)。
●無症状ケース:
・微小転移は症状が現れず、定期検査(CT、CEA)で発見。
早期発見のために、術後5年間の定期フォローアップ(3~6ヶ月ごとの検査)が不可欠となります。
再発転移の診断
再発転移の診断には、以下の方法を組み合わせて正確性を高めます。
●画像診断:
・CTスキャン:肝臓、肺、腹部の転移を検出する。3~6ヶ月ごとの施行が推奨。
・MRI:肝転移や脳転移の高精度診断。
・PET-CT:全身の微小転移を検索する。
●腫瘍マーカー:
・CEA:再発の早期指標となる。70~80%の患者で上昇。
・CA19-9:補助的マーカー、特に胆管系転移で有用。
●生検:
・転移病変の組織学的確認(例:肝転移の針生検)。
・遺伝子変異(KRAS、MSI-H、BRAF)を評価し、分子標的薬や免疫療法の適応を判断。
●内視鏡検査:
・大腸内視鏡で局所再発や吻合部再発を確認する。
●フォローアップスケジュール:
・術後1~3年:3~6ヶ月ごとにCEA、CT。
・術後4~5年:6~12ヶ月ごとに検査。
・年1回の内視鏡検査。
早期診断により、切除可能な転移の治療成功率が向上します。
治療選択肢
再発転移の治療は、転移の部位、数、患者様の全身状態(PS)、遺伝子情報に基づき選択されます。
以下に主要な治療法を解説します。
①外科的治療
●適応:単発または限局性転移(例:肝臓1~3病変、肺単発結節)。
●方法:
・肝切除:切除可能な肝転移(20~30%)で、5年生存率30~50%(日本肝胆膵外科学会)。
・肺切除:単発肺転移で5年生存率約40%。
・ラジオ波焼灼術(RFA):切除不可の小病変(<3cm)に局所制御。例:肝転移の局所再発率10~20%。
●限界:多発転移やPS 2以上では適用困難。
②化学療法
●目的:腫瘍縮小、全身制御、症状緩和。
●標準レジメン:
・FOLFOX(5-FU+レボホリナート+オキサリプラチン):第一選択肢。
・FOLFIRI(5-FU+レボホリナート+イリノテカン):FOLFOX耐性時。
・FOLFOXIRI:若年でPS良好な症例に高強度治療。
●分子標的薬:
・セツキシマブ/パニツムマブ(EGFR阻害薬):KRAS/NRAS野生型に有効。奏効率50~60%。
・ベバシズマブ(VEGF阻害薬):血管新生抑制、無増悪生存期間10~12ヶ月。
・レゴラフェニブ:多剤耐性進行がん、生存期間延長2~3ヶ月。
●副作用:神経毒性(オキサリプラチン)、消化器症状(イリノテカン)、皮膚障害(EGFR阻害薬)。
③免疫チェックポイント阻害剤
●適応:MSI-HまたはdMMR(DNAミスマッチ修復欠損)症例(大腸がんの約5~15%)。
●薬剤:
・ペンブロリズマブ/ニボリズマブ(PD-1阻害薬):奏効率40~50%、持続的寛解が可能。
・特徴:化学療法抵抗性の転移性大腸がんに有効。長期生存率20~30%向上。
④放射線療法
●適応:局所再発(例:骨盤内再発)や症状緩和(骨転移の疼痛)。
●方法:
・定位放射線療法:小病変に高精度照射。再発率10~15%。
・緩和放射線:骨転移や脳転移の症状制御。
・限界:多発転移には効果制限。
⑤緩和ケア
●適応:進行性転移で根治困難な症例(PS 3以上)。
●方法:疼痛管理(オピオイド)、栄養支援、心理ケア。
●目的:QOL(生活の質)向上、中央生存期間6~12ヶ月。
光免疫療法とは
光免疫療法は、近赤外光とがん細胞に選択的に集積する薬剤を組み合わせた革新的な治療法で、再発転移性大腸がんの治療に新たな可能性を提供します。
この治療は、特定の抗体に光感受性物質を結合させた薬剤を静脈投与し、がん細胞表面の抗原に選択的に結合させます。
その後、近赤外光を腫瘍に照射することで薬剤が活性化し、活性酸素を生成してがん細胞膜を破壊し、壊死を誘導します。
当院では、この光免疫療法を再発転移性大腸がんに適用できる場合があり、いくつかの優位性があります。
高い選択性により、がん細胞に特異的に薬剤が集積し、正常細胞へのダメージを最小限に抑えます。
これにより、化学療法や放射線療法に比べ副作用(例:軽度の皮膚光過敏症や発赤)が軽微です。
次に、化学療法、分子標的薬、免疫療法との併用が可能です。
当院では、患者ごとに個別化された治療計画を設計し、治療効果を最適化します。
さらに、外来での治療が可能で入院が不要なため、患者の生活の質(QOL)を維持しながら治療を継続できます。
光免疫療法の免疫活性化効果は、長期的な免疫監視を強化し、転移再発リスクを低減する可能性があります。
詳細は、以下をご覧ください。
まとめ
大腸がんの再発転移は、初回治療で微小ながん細胞が残存し、増殖することで発生します。
肝臓、肺、骨、脳、腹膜への転移はそれぞれ特有の症状(例:黄疸、咳、骨痛)が現れますが、無症状の場合も多く、定期的なフォローアップ(CEA、CT、内視鏡)が早期発見の鍵となります。
治療選択肢には外科的切除、化学療法、分子標的薬、免疫療法、放射線療法、そして当院の光免疫療法があります。
光免疫療法は、高選択性、低侵襲性、免疫活性化、併用柔軟性という優位性を持ち、化学療法抵抗性の再発転移に有効といえます。
当院では、患者様に合わせた個別化治療と先進的診断を統合し、患者様の予後改善とQOL向上を目指します。
標準治療と併用可能なため、現在、治療を受けられている方でもご相談ください。

【当該記事監修者】院長 小林賢次
がん治療をご検討されている、患者様またその近親者の方々へがん情報を掲載しております。ご参考頂けますと幸いです。